Les indications de chirurgie des paupières sont multiples et résultent de nombreuses causes diférentes imputable au vieillissement naturel ou à certaines pathologies.
Outre le préjudice esthétique qu’elles sont susceptibles d’entrainer, les maladies des paupières peuvent entrainer des déficits de vision ou des gênes fonctionnelles (irritation oculaire, larmoiements…).
Pathologies liées à l’âge
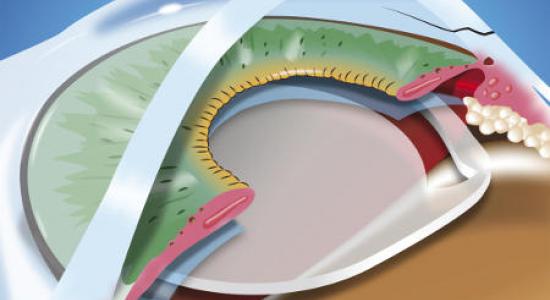
La chute de la paupière supérieure peut rétrecir le champ de vision supérieur et géner les activités courantes, soit par affaiblissement du muscle releveur de la paupière (ptosis) soit par exces de peau (dermatochalasis héréditaire ou lié à l'âge).
Si l'atteinte de champ visuel n'est pas suffisante pour rentrer dans les critères de remboursement de la sécurité sociale, le prise en charge pourra se faire à titre esthétique (hors nomenclature).
Le relachement des tendons de la paupière lié à l'âge peut être responsable du retournement en dehors de la paupière (ectropion).
A l'inverse, la contraction spasmodique du muscle de la paupière peut être responsable du retournement en dedans de la paupière (entropion). Le relachement du muscle du front peut être responsable de la chute du sourcil (ptose du sourcil).
Lésions tumorales
Une lésion benigne ou maligne peut apparaitre sur la paupière qui est une zone exposée au soleil et donc à risque. Une biospie exérèse permettra d'analyser la lésion en anatomo-pathologie et de proceder selon sa nature à une exérèse plus large avec des marges de sécurité. Le défect ainsi crée pourra être reconstruit directement pour par des techniques de lambeau de peau et de muscle, ou de greffe de cartillage, de muqueuse et de peau selon les cas. La conduite à tenir sera décidée après une réunion multidisciplinaire (RCP).
Voies lacrymales
L'obstruction des voies lacrymales chez un nourrisson peut se manifester par un larmoiement clair ou purulent. L'obstacle est situé le plus souvent à la partie basse du canal lacrymo-nasal. Des collyres desinfectants ou antibiotiques sont proposés au début avec des massages du sac lacrymal, et en cas d'échec une solution chirurgicale peut être nécessaire par sondage simple ou intubation des voies lacrymales par une sonde en silicone.
Chez l'adulte, l'obstruction des voies lacrymales peut être responsable d'un larmoiement et d'une infection du sac lacrymal. On pourra alors créer un passage entre le sac lacrymal et les cavités nasales par une dacryo-cysto-rhino-stomie. Si l'obstruction est partielle, une dilatation avec une sonde à ballonnet peut se positionner selon les cas. Si seul le point lacrymal est fermé, on pourra réaliser une plastie du point lacrymal (3 snip).
Toxine botulique
La toxine botulique de type A est indiquée dans la correction temporaire des rides verticales intersourcilières modérées à sévères observées lors du froncement des sourcils, chez l'adulte de moins de 65 ans, lorsque la sévérité de ces rides entraîne un retentissement psychologique important chez le patient. Si la ride est trop marquée, une injection d'acide hyaluronique pourra la combler partielement.
Eviscération
Si une lésion évolutive d'un oeil non voyant et en voie d'atrophie, source de douleur et de gène esthétique, une eviscération peut être décidée (abaltion chirurgicale du contenu du globe oculaire en conservant la sclère dans laquelle le volume de la cavité est comblé par une bille d'hydroxy-apatite).
Maladie de Basedow
La maladie de Basedow (hyperthyroidie auto-immune) peut être responsable d'atteinte oculaire. Presque tous lees tissus oculaires peuvent êtres affectés (retraction des paupières, exophtalmie, secheresse de cornée, oédème des paupières, hypertension oculaire, inflammation des muscles et de la graisse orbitaire, atteinte du nerf optique). Plusieurs examens oculaires et radiologiques sont nécessaires au bilan ophtalmologique et le traitement sera discuté avec l'endocrinologue selon le dégrè de l'atteinte.